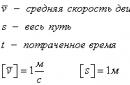Острая дыхательная недостаточность – это патологическое состояние организма, при котором функция аппарата внешнего дыхания недостаточна для обеспечения организма кислородом и адекватного выведение углекислоты.
Нормальный дыхательный объем (ДО) составляет 500 мл (альвеолярная вентиляция – 350 мл, мертвое пространство 150 мл). Минутный объем вентиляции (МОВ) – 6–8 л. Потребление кислорода – 300 мл/мин. В выдыхаемом воздухе кислорода 16 %, во вдыхаемом – 21 %. Кислорода во вдыхаемой смеси должно быть не менее 20 %.
Причины острой дыхательной недостаточности: нарушение центральной регуляции дыхания или несоответствие между вентиляцией и кровотоком на уровне респиронов – конечных структурно-функциональных единиц легких. Передозировка наркотических веществ (ингаляционных), наркотических анальгетиков, острый отек головного мозга, нарушение мозгового кровообращения, опухоли головного мозга, уменьшение просвета дыхательных путей или полная их обструкция, западение языка, большое количество мокроты, особенно у больных с нагноительными заболеваниями легких (абсцесс, двусторонние бронхоэктазы), легочное кровотечение, рвота и аспирация, ларингоспазм и бронхоспазм.
При западении языка нужно ставить воздуховод или надежнее всего производить интубацию и искусственную вентиляцию. При скоплении мокроты необходимо заставлять больного отхаркивать ее. Если больной в бессознании, то производится санация дыхательных путей. У тяжелых больных производится обезболивание и активная санация. Производится катетеризация трахеи, бронхиального дерева и удаление содержимого.
1. Ларингоспазм
Ларингоспазм – это смыкание истинных и ложных голосовых связок. И в том и в другом случае обязательно применяют контролитики (эуфиллин). Если это не помогает необходимо ввести миорелаксанты короткого действия, произвести интубацию и перевести больного на ИВЛ. Миорелаксанты вызывают дыхательную недостаточность в послеоперационном периоде, если не проведена достаточная декураризация. Обычно производится антихолиноэстеразными препаратами (прозерин). К моменту экстубации необходимо убедиться, что восстановились сила и мышечный тонус (попросить поднять руку, сжать кисть, поднять голову).
При множественных переломах ребер часть грудной клетки при вдохе западает, развивается так называемое парадоксальное дыхание, поэтому необходимо восстановить каркас грудной клетки. Для этого больного необходимо интубировать, предварительно введя релаксанты, с дальнейшим переводом на ИВЛ (пока не будет восстановлена целостность грудной клетки).
К уменьшению функционирующей легочной паренхимы приводят: ателектаз, коллапс легкого, пневмонии, последствия оперативного вмешательства, пневмо-, гемо-, пиоторакс. Отличия ателектаза от коллапса: ателектаз – это обструкция в расправленном состоянии. Это состояние характеризуется наличием невентилируемого легко, через которое проходит половина циркулирующей крови, последняя не оксигенируется. В результате развивается острая дыхательная недостаточность. При коллапсе легкое сдавливается воздухом или жидкостью, находящимися в плевральной полости. При этом циркуляция крови по сдавленному легкому резко уменьшается, повышается кровообращение здорового легкого. Поэтому коллапс – не столь опасное осложнение в плане развития острой дыхательной недостаточности, как ателектаз. Перед операцией нужно оценить функцию неповрежденного легкого (раздельная спирография).
По стадии развития острая дыхательная недостаточность делится на:
1) дисфункцию;
2) недостаточность;
3) несостоятельность протезирования функции.
По скорости развития острая дыхательная недостаточность делится на:
1) молниеносную (развивается в течение минуты);
2) острую (развивается в течение несколько часов);
3) подострую (развивается в течение нескольких дней);
4) хроническую (длится годами).
Основные элементы интенсивной терапии острой дыхательной недостаточности: оксигенотерапия, дренажное положение больного, фибробронхоскопия, трахеостомия, интубация и ИВЛ, бронходилятация, гормонотерапия, ГБО.
2. Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) – это закупорка главного или среднего ствола, мелких сосудистых стволов легочной артерии, приводящая к росту давления в малом круге кровообращения, правожелудочковой недостаточности.
Предрасполагающие факторы
Заболевания сердечно-сосудистой системы – атеросклероз, ревмокардит, ревмопороки, септический эндокардит. Заболевания вен нижних конечностей, патология органов и сосудов малого таза. Послеоперационные ТЭЛА в особенности требуют пристального внимания. Наиболее часто эмболия развивается при операциях на: сосудах нижних конечностей, мочевом пузыре, женских половых органах, предстательной железе, костях таза и тазобедренном суставе. Существенное значение имеют изменения в системе гемостаза, спонтанного фибринолиза, ретракции и организации венозных тромбов. Наибольшему риску также подвержены больные с онкологическими заболеваниями, ожирением, недостаточностью кровообращения, вынужденные по различным причинам длительно соблюдать постельный режим.
Клиническая классификация ТЭЛА
По форме: тяжелая, среднетяжелая и легкая.
По течению: молниеносная, острая, рецидивирующая.
По уровню поражения легочной артерии: ствол или главные ветви, долевые (сегментарные) ветви, мелкие ветви.
Клиника и диагностика
Клиническое течение ТЭЛА достаточно вариабельно. Наиболее частыми симптомами являются внезапно появившаяся одышка (ЧДД варьирует от 30 и до более чем 50 в минуту), учащенное дыхание, бледность, чаще цианоз, набухание шейных вен, тахикардия, артериальная гипотензия (вплоть до шока), загрудинные боли, кашель и кровохарканье. При аускультации нередко определяется усиление II тона над легочной артерией.
Рентгенологические признаки – увеличение размеров проксимальных отделов легочной артерии, обеднение периферического рисунка, а также поднятие купола диафрагмы.
На ЭКГ может выявляться перегрузка правых отделов (легочное сердце):
1) появление зубцов Q при одновременном увеличении амплитуды зубцов R и S (синдром QS);
2) поворот сердца вокруг продольной оси правым желудочком вперед (смещение переходной зоны к левым грудным отведениям);
3) подъем сегмента ST с отрицательным зубцом Т в отведениях III, аVF, V1-V3;
4) появление или увеличение степени блокады правой ножки пучка Гиса;
5) высокий заостренный «легочный» зубец Р с отклонением его электрической оси вправо;
6) синусовая тахикардия или тахисистолическая форма мерцания предсердий.
Эхокардиография позволяет обнаружить острое легочное сердце, определить выраженность гипертензии малого круга кровообращения, оценить структурное и функциональное состояние правого желудочка, обнаружить тромбоэмболы в полостях сердца и в главных легочных артериях, визуализировать открытое овальное окно, которое может влиять на выраженность гемодинамических расстройств и являться причиной парадоксальной эмболии. Вместе с тем, отрицательный результат эхокардиографии ни в коей мере не исключает диагноза легочной эмболии.
Наиболее информативный метод диагностики – ангиография легочной артерии.
В профилактических целях используют антикоагулянты в послеоперационном периоде. Доза гепарина составляет 10 000 ЕД в сутки (по 2 500 ЕД 4 раза). При наличии противопоказаний антикоагулянты не назначают. К противопоказаниям относятся: тяжелые повреждения головного мозга; онкопатология с потенциальной возможностью развития кровотечения; тромбоцитопения; туберкулез легких; тяжелые хронические заболевания паренхимы печени и почек с функциональной недостаточностью.
Лечение
Антикоагулянтная терапия . Антикоагулянты позволяют предотвратить вторичное тромбообразование в легочном сосудистом русле и прогрессирование венозного тромбоза. Целесообразно широкое использование низкомолекулярных гепаринов (дальтепарин, эиоксапарин, фраксипарин), которые в сравнении с обычным нефракционированным гепарином реже дают геморрагические осложнения, меньше влияют на функцию тромбоцитов, обладают более продолжительным действием и высокой биодоступностью.
Тромболитическая терапия . При массивной ТЭЛА тромболитическая терапия показана и оправдана в тех случаях, когда объем поражения сравнительно невелик, но легочная гипертензия выражена. Чаще всего используют стрептокиназу в дозе 100 000 ЕД в 1 ч. Но следует помнить о тяжелых аллергических реакциях. Продолжительность тромболизиса обычно составляет 2–3 суток. Урокиназа и альтеплаза лишены антигенных свойств, но имеют высокую стойкость.
Хирургическое лечение . Эмболэктомия показана больным с тромбоэмболией легочного ствола или обеих главных его ветвей при крайне тяжелой степени нарушения перфузии легких, сопровождающейся резко выраженными гемодинамическими расстройствами. Все манипуляции по удалению эмболов после пережатия полых вен должны продолжаться не более 3 мин, так как этот интервал является критическим для больных, операцию которым проводят в условиях тяжелой исходной гипоксии. Оптимальным является выполнение эмболэктомии в условиях искусственного кровообращения, используя чрезстернальный доступ.
3. Бронхиальная астма
Бронхиальная астма – это заболевание, в основе которого лежит хроническое воспаление дыхательных путей с аутоиммунным компонентом, сопровождающееся изменением чувствительности и реактивности бронхов, проявляющееся приступом или статусом удушья, при постоянных симптомах дыхательного дискомфорта, на фоне наследственной предрасположенности к аллергическим заболеваниям.
Классификация
Классификация бронхиальной астмы следующая.
1. Этапы развития астмы:
1) биологические дефекты у практически здоровых людей;
2) состояние предастмы;
3) клинически выраженная астма.
2. Клинико-патогенетические варианты:
1) атопический;
2) инфекционно-зависимый;
3) аутоиммунный;
4) дисгормональный;
5) нервно-психический;
6) аспирированный;
7) первично измененная реактивность бронхов.
3. Тяжесть течения болезни:
1) легкое;
2) средней тяжести;
3) тяжелое.
4. Фазы течения:
1) обострение;
2) нестабильная ремиссия;
3) стойкая ремиссия (более 2 лет).
5. Осложнения:
1) легочные – ателектаз, пневмоторакс, острая легочная недостаточность;
2) внелегочные – легочное сердце, сердечная недостаточность.
6. По этиологии:
1) атопическая (экзогенная, аллергическая, иммунологическая);
2) неатопическая (эндогенная, неиммунологическая).
Клинические критерии степени течения БА приведены в таблице 2.
Таблица 2
Клинические критерии оценки степени тяжести течения БА

Астматический статус
Астматический статус – это некупирующийся приступ бронхиальной астмы, характеризующийся острой обструктивной дыхательной недостаточностью в течение суток. Основные отличительные признаки астматического статуса: отсутствие эффекта от обычной бронходилятирующей терапии и непродуктивный изнурительный кашель.
Классификация астматического статуса приведена в таблице 3.
Таблица 3
Классификация астматического статуса (Сорокина Т. А., 1987)


АС характеризуется тяжелой одышкой экспираторного характера с участием в акте дыхания вспомогательной мускулатуры грудной клетки и передней брюшной стенки, сопровождается изменением цвета кожных покровов – бледность, гиперемия, цианоз. Кожа может быть сухой и горячей или холодной и влажной. Характерно тахипноэ, частота дыхания обычно более 30 в 1 мин.
Аускультативно выслушивается музыкальный звук, связанный с прохождением воздуха через суженые бронхиолы. При прогрессировании процесса возникает хорошо известный феномен «немых зон» легких, который свидетельствует о бронхообструкции данной области легких. Характерны тахикардия, повышение АД и минутного объема сердца (МОС). Выражено снижение систолического АД при вдохе. Развивается дегидратация и гиповолемия. Потеря жидкости происходит главным образом через дыхательные пути и кожу. Объем циркулирующей крови (ОЦК) обычно уменьшен в среднем на 10 % и очень редко повышен. Значительно возрастают вязкость крови и гематокрит до 0,50-0,60, что создает реальную угрозу легочной тромбоэмболии и требует назначения гепарина. Концентрация белков повышена, общая дегидратация проявляется жаждой, сухостью языка, повышением осмоляльности плазмы, олигурией. Центральное венозное давление (ЦВД) снижено до 2–5 см вод. ст. Гиповолемия предрасполагает к коллапсу, что особенно важно при переводе больных на ИВЛ. Вначале появляется возбуждение, затем психические нарушения и «дыхательная паника», которая связана с чувством нехватки воздуха. В дальнейшем наступает раздражительность, спутанность сознания, заторможенность (вплоть до ступора и комы). Развивается дыхательный ацидоз.
Неотложная терапия астматического статуса
Оксигенотерапия . Проводится ингаляция увлажненного О 2 через носовые катетеры или через маску со скоростью 1–2 л/мин.
Адреналин стимулирует a1-, b1– и b2-адренергических рецепторов, расширяет бронхи и уменьшает сопротивление дыхательных путей. Его вводят подкожно: при массе тела меньше 60 кг – 0,3 мл, при массе от 60 до 80 кг – 0,4 мл, при массе более 80 кг – 0,5 мл. Эуфиллин ингибирует фосфодиэстеразу, что способствует накоплению цАМФ и снятию бронхоспазма. При назначении эуфиллина следует учитывать противопоказания, к которым относятся курение и детский возраст, сердечная недостаточность и острый коронарный синдром, хронические заболевания легких, печени и почек.
При АС нагрузочная доза эуфиллина составляет 3–6 мг/кг, ее вводят в течение 20 мин внутривенно капельно. Затем осуществляют поддерживающую капельную инфузию препарата из расчета 0,6 мг/кг в 1 ч для больного без сопутствующей патологии, 0,8 мг/кг в 1 ч для курящего, 0,2 мг/кг в 1 ч при застойной сердечной недостаточности, пневмонии, заболеваниях печени и почек, 0,4 мг/кг в 1 ч при тяжелых хронических заболеваниях легких.
Эффект кортикостероидной терапии связан с подавлением воспаления дыхательных путей и повышенной чувствительностью к b-адренергическим средствам. Чем тяжелее АС, тем больше показаний для немедленной терапии кортикостероидами. Необходимо первоначально ввести высокую дозу кортикостероидов. Минимальная доза – 30 мг преднизолона или 100 мг гидрокортизона, или 4 мг дексаметазона (целестона). Если терапия неэффективна, дозу увеличивают. Не реже чем через каждые 6 ч вводят соответствующие эквивалентные дозы этих препаратов. Большинству больных показана ингаляционная терапия b-адреномиметиками; (фенотерол, алупент, сальбутамол). Исключения составляют случаи лекарственной передозировки симпатомиметиков.
Если проводимая терапия не дает эффекта, показано внутривенное введение b-адреномиметиков, например изопротеренола, разведенного в 5 %-ном растворе глюкозы. Противопоказаниями служат заболевания сердца (коронарокардиосклероз, инфаркт миокарда), выраженная тахикардия и симптомы тахифилаксии, пожилой возраст. Скорость введения изопротеренола составляет 0,1 мкг/кг в 1 мин до появления тахикардии (ЧСС 130 в 1 мин или несколько больше).
Инфузионная терапия является важнейшим компонентом лечения АС, направленным на восполнение дефицита жидкости и ликвидацию гиповолемии, общий объем инфузионной терапии 3–5 л в сутки. Гидратацию осуществляют введением растворов, содержащих достаточное количество свободной воды (растворы глюкозы), а также гипо– и изотонических растворов электролитов, содержащих натрий и хлор. Показателями адекватной гидратации служат прекращение жажды, влажный язык, восстановление нормального диуреза, улучшение эвакуации мокроты, снижение гематокрита до 0,30-0,40.
Наркоз фторотаном может быть использован при лечении тяжелого приступа астмы, не поддающегося обычной терапии.
Искусственная вентиляция легких . Показания к переводу больных с АС на ИВЛ должны быть очень строгими, так как она в этом состоянии часто вызывает осложнения и характеризуется высокой смертностью. В то же время ИВЛ, если ее проводят по строгим показаниям, является единственным методом, способным предотвратить дальнейшее прогрессирование гипоксии и гиперкапнии.
Показания к ИВЛ:
1) неуклонное прогрессирование АС, несмотря на интенсивную терапию;
2) нарастание рСО 2 и гипоксемии, подтвержденное серией анализов;
3) прогрессирование симптомов со стороны ЦНС и кома;
4) нарастающее утомление и истощение.
Муколитики и отхаркивающие средства делятся на две группы.
1. Протеолитические ферменты (трипсин, химотрипсин) действуют, разрывая пептидные связи гликопротеидов, уменьшая вязкость и эластичность мокроты. Они эффективны при слизистой и гнойной мокроте, оказывая противовоспалительный эффект, но могут вызывать кровохарканье и аллергические реакции.
2. Производные цистеина стимулируют секреторную активность в мерцательном эпителии трахеобронхиального дерева (мукосольван, мукомист), применяются в виде аэрозоля 20 %-ного раствора по 2–3 мл 2–3 раза в сутки.
Приложение 1: Ларингоспазм
Ларингоспазм является осложнением манипуляций на дыхательных путях. Он может неблагоприятно сказываться на исходах лечения пациента (36, 174). Ларингоспазм представляет собой избыточную реакцию в пределах нормального запирательного рефлекса гортани при раздражении дыхательных путей. Хотя существуют некоторые научные данные, полученные в ходе исследований у животных, что гипоксия и гиперкапния могут подавлять ларингоспазм, ошибочно считать, что голосовые связки размыкаются перед наступлением летального исхода (175). Крупное проспективное исследование, выполненное в Скандинавии, выявило, что суммарная частота ларингоспазма составляет 8,7 / 1000 пациентов, он в большей степени характерен для детей, курильщиков, пациентов с исходным инфекционным процессом в дыхательных путей, для случаев использования определенных анестетиков (32). Вмешательства, включая манипуляции на дыхательных путях, повышенная секреция, наличие крови и обрывков тканей в области гортани, особенно при поверхностном наркозе, увеличивают риск ларингоспазма (176, 177).
Точный патофизиологический механизм, лежащий в основе ларингоспазма, остается не ясным, но конечным этапом является персистирующее смыкание голосовых связок (25, 27, 178). При классическом течении ларингоспазм проявляется характерными "каркающими" звуками на вдохе. При усугублении обструкции может развиваться выраженное западение супрастернального пространства ("втягивание трахеи"), включение дополнительных мышц дыхания, парадоксальное движение грудной клетки и брюшной стенки. Полное нарушение проходимости проявляется невозможностью вдоха. При отсутствии разрешения ларингоспазм может вести к постобструктивному отеку легких, прогрессировать до гипоксической остановки сердца и летального исхода (32, 33, 35, 179-181).
Мероприятия по оказанию помощи можно разделить на две группы: предотвращение и терапия.
Предотвращение ларингоспазма при экстубации
Риск ларингоспазма максимален, если к попытке экстубации прибегают при поверхностном наркозе. Отсасывание следует выполнить под непосредственным визуальным контролем на фоне глубокого наркоза для гарантии того, что в верхних дыхательных путях нет каких-либо чужеродных для этой области тканей; в последующем до полного восстановления сознания раздражения следует избегать (177). Местное применение лидокаина в виде аэрозоля в области голосовых связок на этапе индукции в наркоз в соответствии с исследованиями уменьшает риск ларингоспазма после кратковременных вмешательств (182, 183). Реактивность дыхательных путей зависит от анестетика, наименьшей раздражающей активностью обладает севофлюран и пропофол (29, 184-188). К другим дополнительным веществам, которые используются для предотвращения ларингоспазма, относятся лидокаин внутривенно, доксапрам, магнезия, кетамин (104, 181, 189), акупунктура (190).
Терапия ларингоспазма при экстубации
Ларингоспазм чаще всего наблюдают после экстубации (как в операционной, так и в отделении восстановительного наблюдения), но может также развиваться при введении супраглоточного воздуховода (36). В операционной должны быть соответствующее оборудование, мониторинг, персонал.
Терапия ларингоспазма суммирована в табл. 1.
Табл. 1. Терапия ларингоспазма
|
1. Позвать на помощь 2. Применить постоянное положительное давление в дыхательных путях с использованием кислорода 100% с применением мешка и лицевой маски при убежденности в проходимости верхних дыхательных путей. Исключить ненужное раздражение верхних дыхательных путей 3. Прием Ларсона (Larson"s manoeuvre): расположить средний палец каждой из рук в "точке ларингоспазма" между задней границей нижней челюсти и сосцевидным отростком, одновременно смещая нижнюю челюсть вперед. Сильное давление в этой точке может помочь в купировании ларингоспазма 4. Помощь может оказать внутривенное введение пропофола в малых дозах, например, 0,25 мг/кг При сохранении ларингоспазма и/или снижении сатурации кислорода 5. Пропофол (1-2 мг/кг внутривенно). Если малые дозы пропофола могут быть эффективными на начальном этапе ларингоспазма, при тяжелом ларингоспазме или полном смыкании голосовых связок необходимо увеличение дозы препарата 6. Суксаметоний 1 мг/кг внутривенно. Усугубление гипоксии на фоне сохранения тяжелого ларингоспазма с полным смыканием голосовых связок, не разрешающиеся после введения пропофола, нуждается в немедленном внутривенном введении с лечебной целью суксаметония сукцинилхолина. Обоснованием для дозы 1 мг/кг является обеспечение расслабления голосовых связок, возможность обеспечения вентиляции, реоксигенации. При необходимости следует выполнить интубацию 7. При отсутствии внутривенного доступа суксаметоний может быть введен внутримышечно (2-4 мг/кг), подъязычно (2-4 мг/кг) или внутрикостно (1 мг/кг) 8. Для терапии брадикардии может потребоваться атропин 9. В экстремальных случаях рассмотреть вопрос о хирургическом восстановлении проходимости дыхательных путей |
1. Membership of the Difficult Airway Society Extubation Guidelines Group: Popat M., Mitchell V., Dravid R. et al. Difficult Airway Society Guidelines for the management of tracheal extubation // Anaesthesia. - 2012. - V. 67. - P. 318-340, with permission from the Association of Anaesthetists of Great Britain & Ireland/Blackwell Publishing Ltd.
Проф. Беляев А.В.
Ларингоспазм - внезапно возникший судорожный спазм мускулатуры гортани, в результате которого голосовая щель значительно сужается или закрывается полностью. В основе ларингоспазма лежит повышение возбудимости нервно-мышечного аппарата гортани. Наблюдается преимущественно у детей, находящихся на искусственном вскармливании, при изменении реактивности организма, нарушении обмена веществ, недостатке в организме солей кальция и витамина D, на фоне бронхопневмонии, рахита, хореи, спазмофилии, гидроцефалии, психической травмы, послеродовой травмы и др. К ларингоспазму могут привести вдыхание воздуха, содержащего раздражающие вещества (пыль и др.), смазывание слизистой оболочки гортани некоторыми лекарственными препаратами, раздражение блуждающего или возвратного гортанного нерва (зоб, опухоль, аневризма), волнение. Наблюдается также при истерии, эклампсии, столбняке, спинной сухотке. У детей может развиться во время плача, кашля, смеха, при испуге, поперхивании.
Ларингоспазм у детей проявляется внезапным шумным свистящим затрудненным вдохом, бледностью или цианозом лица, включением в акт дыхания вспомогательной мускулатуры, напряжением мышц шеи. Во время приступа голова ребенка обычно запрокинута назад, рот широко открыт, отмечаются холодный пот, нитевидный пульс, временная остановка дыхания. Затем вследствие накопления в организме углекислоты и раздражения дыхательного центра дыхание восстанавливается. В легких случаях приступ длится несколько секунд, заканчиваясь удлиненным вдохом, после чего ребенок начинает глубоко и ритмично дышать, иногда ненадолго засыпает. Приступы могут повторяться несколько раз в сутки, обычно днем. В тяжелых случаях, когда приступ более продолжителен, возможны генерализованные судороги, пена изо рта, потеря сознания, непроизвольное мочеиспускание и дефекация, остановка сердца. При затяжном приступе может наступить смерть от асфиксии.
Истерический ларингоспазм у взрослых больных сочетается с судорогами глотки, пищевода, конечностей; приступ быстро прекращается самостоятельно. Иногда приступ напоминает эпилептический припадок. В легких случаях он может ограничиться кратковременным сужением голосовой щели, затяжным вдохом свистящего характера, побледнением или посинением лица, шумным вдохом либо непродолжительной одышкой, всхлипыванием.
Диагноз «ларингоспазм» ставят на основании клинической картины с учетом анамнеза. В момент ларингоспазма при ларингоскопии можно увидеть плотно прижатые друг к другу голосовые складки (голосовые связки), иногда правый голосовой отросток черпаловидного хряща заходит за левый.
Ларингоспазм – это смыкание истинных и ложных голосовых связок. И в том и в другом случае обязательно применяют контролитики (эуфиллин). Если это не помогает необходимо ввести миорелаксанты короткого действия, произвести интубацию и перевести больного на ИВЛ. Миорелаксанты вызывают дыхательную недостаточность в послеоперационном периоде, если не проведена достаточная декураризация. Обычно производится антихолиноэстеразными препаратами (прозерин). К моменту экстубации необходимо убедиться, что восстановились сила и мышечный тонус (попросить поднять руку, сжать кисть, поднять голову).
При множественных переломах ребер часть грудной клетки при вдохе западает, развивается так называемое парадоксальное дыхание, поэтому необходимо восстановить каркас грудной клетки. Для этого больного необходимо интубировать, предварительно введя релаксанты, с дальнейшим переводом на ИВЛ (пока не будет восстановлена целостность грудной клетки).
К уменьшению функционирующей легочной паренхимы приводят: ателектаз, коллапс легкого, пневмонии, последствия оперативного вмешательства, пневмо-, гемо-, пиоторакс. Отличия ателектаза от коллапса: ателектаз – это обструкция в расправленном состоянии. Это состояние характеризуется наличием невентилируемого легко, через которое проходит половина циркулирующей крови, последняя не оксигенируется. В результате развивается острая дыхательная недостаточность. При коллапсе легкое сдавливается воздухом или жидкостью, находящимися в плевральной полости. При этом циркуляция крови по сдавленному легкому резко уменьшается, повышается кровообра щение здорового легкого. Поэтому коллапс – не столь опасное осложнение в плане развития острой дыхательной недостаточности, как ателектаз. Перед операцией нужно оценить функцию неповрежденного легкого (раздельная спирография).
По стадии развития острая дыхательная недостаточность делится на:
1) дисфункцию;
2) недостаточность;
3) несостоятельность протезирования функции.
По скорости развития острая дыхательная недостаточность делится на:
1) молниеносную (развивается в течение минуты);
2) острую (развивается в течение несколько часов);
3) подострую (развивается в течение нескольких дней);
4) хроническую (длится годами).
Основные элементы интенсивной терапии острой дыхательной недостаточности: оксигенотерапия, дренажное положение больного, фибробронхоскопия, трахеостомия, интубация и ИВЛ, бронходилятация, гормонотерапия, ГБО.
-
Ларингоспазм . Ларингоспазм -
Ларингоспазм . Ларингоспазм – это смыкание истинных и ложных голосовых связок. И в том и в другом случае обязательно применяют контролитики (эуфиллин). -
Ларингоспазм . Ларингоспазм -
Ларингоспазм . Ларингоспазм – это смыкание истинных и ложных голосовых связок. И в том и в другом случае обяз. -
Ларингоспазм . Ларингоспазм – это смыкание истинных и ложных голосовых связок. И в том и в другом случае обязательн... подробнее ». -
Способ применения: вводится внутривенно в виде 2–2,5 %-ного раствора (детям, ослабленным больным – 1 %-ный раствор). Побочные действия: ларингоспазм , гипотония... -
Ларингоспазм -
Ларингоспазм – это смыкание истинных и ложных голосовых связок. И в том и в другом случае обяз. Проведение интенсивной терапии постреанимационных синдромов. -
...повышаются вегетативная лабильность и возбудимость (пилороспазм, диарея, тахикардия), могут развиться судороги и ларингоспазм , требующие неотложной помощи. -
Осложнения: интубация пищевода, бронха, расположение манжеты в гортани, повреждение зубов, вывих нижней челюсти, ларингоспазм , рефлекторные нарушения (гипертония...
Найдено похожих страниц:10
Большая медицинская энциклопедия
Ларингоспазм – внезапно возникающий приступообразный судорожный спазм мускулатуры гортани, вызывающий полное закрытие голосовой щели и протекающий с инспираторной одышкой.
Этимология термина ларингоспазм: laryngospasmus; (латынь) larynx, laryng - гортань + spasmos - спазм.
Этиология и патогенез
Ларингоспазм возникает в результате:
- повышения возбудимости рефлекторного нервно-мышечного аппарата гортани, преимущественно у детей, находящихся на искусственном вскармливании;
- изменения реактивности организма;
- нарушения обмена веществ;
- недостатка в организме солей кальция и витамина D;
- на фоне бронхопневмонии, спазмофилии, хореи, рахита, водянки головного мозга, психотравмы;
- после родовой травмы и т. д.
Ларингоспазм может возникнуть рефлекторно при патологических изменениях различных органов:
- гортани;
- глотки;
- трахеи;
- лёгких;
- плевры;
- желчного пузыря.
А также при сенсибилизации организма в связи с инфекционным заболеванием, при введении в нос некоторых лекарственных веществ (например, адреналина).
Ларингоспазм возникает и у взрослых при:
- вдыхании воздуха, содержащего раздражающие вещества (пыль и др.);
- смазывании гортани некоторыми лекарственными веществами;
- ущемлении опухоли;
- отёке или воспалительных явлениях в гортани;
- раздражении блуждающего или возвратно-гортанного нерва (зоб, опухоль, аневризма);
- волнении, столбняке, эклампсии, истерии, спинной сухотке.
У детей ларингоспазм обычно развивается во время:
- плача;
- поперхивания;
- испуга;
- смеха;
- кашля.
Клинические проявления
При ларингоспазме неожиданно появляется шумный, свистящий, затруднённый вдох, бледность или цианоз кожных покровов, происходит включение вспомогательной дыхательной мускулатуры, напряжение мышц шеи.
Во время приступа голова обычно откинута назад, рот широко открыт, появляется холодный пот, нитевидный пульс, наступает временная остановка дыхания. Затем вследствие накопления в организме углекислоты происходит раздражение дыхательного центра, дыхание восстанавливается.
В лёгких случаях приступ длится несколько секунд, заканчиваясь удлинённым вдохом, после чего ребёнок начинает глубоко и ритмично дышать, иногда – тут же ненадолго засыпает.
В момент ларингоспазма при ларингоскопии можно увидеть, как голосовые складки плотно прижаты друг к другу и даже лежат одна на другой, причём правый голосовой отросток черпаловидного хряща чаще заходит за левый.
Приступы могут повторяться несколько раз в сутки, обычно днём. В тяжёлых случаях, когда приступ более продолжителен, могут появиться:
- судороги во всем теле;
- пена изо рта;
- потеря сознания;
- непроизвольное мочеиспускание и дефекация;
- остановка сердечной деятельности.
В затяжных случаях может наступить смерть от асфиксии.
Ларингоспазм у взрослых имеет некоторую специфику.
Для истерического ларингоспазма характерно сочетание его с судорогами глотки, пищевода, конечностей. У больных с истерией и другими неврозами ларингоспазм может возникать, например, при введении гортанного зеркала в глотку, однако приступ сам собой сразу же исчезает.
Иногда приступ напоминает эпилепсию. В лёгких случаях он может ограничиться кратковременным сужением голосовой щели, затяжным вдохом свистящего характера, побледнением или посинением, шумным вдохом, либо непродолжительной одышкой, всхлипыванием.
Ларингоспазм может сочетаться с трахеоспазмом, когда сокращается одновременно и гладкая мускулатура задней перепончатой части трахеи.
Диагностика
Распознают ларингоспазм по характерной картине внезапного приступа и по анамнезу.
Первая медицинская помощь
Во время приступа нужно успокоить больного, не давать ему метаться.
Необходимо:
- обеспечить приток свежего воздуха;
- дать выпить воды;
- обрызгать лицо холодной водой;
- дать кислород;
- применить раздражение тела шлепком, уколом, щипком, либо похлопать больного по спине, потянуть за язык, пощекотать в носу.
Ларингоспазм можно снять, если заставить больного возможно дольше задержать дыхание, после чего наступает нормальный вдох. Рекомендуется также:
- вдыхание нашатырного спирта;
- введение противосудорожных средств (клизма из хлоралгидрата – 0,3-0,5 г на стакан воды);
- в затянувшихся случаях – тёплые ванны;
- внутрь 0,5% раствор бромистого калия по одной чайной ложке два раза в день (дозы перечисленных препаратов для детей зависят от возраста).
Крайне редко приходится прибегать к интубации или трахеотомии.
Лечение
Лечение ларингоспазма как у детей, так и у взрослых должно быть направлено на устранение причины, его обусловившей. В межприступном периоде показана общеукрепляющая терапия и физическое закаливание.
Назначают препараты кальция, поливитамины (особенно D), ультрафиолетовое облучение, рациональный режим с длительным пребыванием на свежем воздухе, преимущественно молочно-растительную пищу.
Прогноз
Прогноз чаще благоприятный. Ларингоспазм у детей, как правило, исчезает по мере их роста.
Большая медицинская энциклопедия 1979 г.
| Поиск по сайту «Ваш дерматолог» |